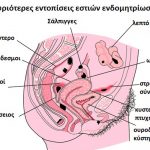
Η υπογονιμότητα μπορεί να οφείλεται σε:
- Διαταραχές της ωοθυλακιορηξίας (15-20%)
- Ανωμαλίες του τραχήλου της μήτρας (10%)
- Διαταραχές από τις σάλπιγγες και τις ωοθήκες (30%)
- Διαταραχές της μήτρας και του ενδομητρίου (5%)
- Διαταραχές του αντρικού σπέρματος (30-50%)
- Σε ποσοστό 10-20% παρά τον σχολαστικό έλεγχο δεν ανευρίσκεται κάποιο αίτιο (ανεξήγητη υπογονιμότητα)
Για την διερεύνηση της υπογονιμότητας συστήνονται αιματολογικές εξετάσεις, υπερηχογράφημα μήτρας και ωοθηκών, υστεροσαλπιγγογραφία, διαγνωστική λαπαροσκόπηση για την γυναίκα και σπερμοδιάγραμμα για τον άντρα. Ανάλογα με τα ευρήματα συστήνεται φαρμακευτική αγωγή ή κάποια μέθοδος υποβοηθούμενης αναπαραγωγής (πρόκληση ωοθυλακιορηξίας, ενδομητρική σπερματέγχυση IUI, εξωσωματική γονιμοποίηση IVF κ.λ.π.) με πολύ καλά τις περισσότερες φορές αποτελέσματα. Η υπογονιμότητα είναι μοναδική νοσολογική οντότητα γιατί αφορά ένα ζεύγος κι όχι ένα άτομο.
 Τι σημαίνει υπογονιμότητα;
Τι σημαίνει υπογονιμότητα;
Παλιότερα οριζόταν ως η αποτυχία σύλληψης μετά από δύο έτη επαφών χωρίς προφυλάξεις. Μετά από 2 έτη αναμένεται ότι περίπου 95% των ζευγαριών θα έχουν επιτύχει σύλληψη, ενώ σε 1 έτος το ποσοστό είναι ήδη 90%. Γνωρίζουμε ότι η πιθανότητα σύλληψης ανά μήνα είναι πιο υψηλή τους πρώτους 3 μήνες (25%) ενώ ελαττώνεται στο 10% περίπου στην συνέχεια. Επομένως ήδη σε 6 μήνες το μεγαλύτερο ποσοστό των γόνιμων ζευγαριών αναμένεται να επιτύχουν σύλληψη. Από τα ζευγάρια που δεν έχουν επιτύχει σε 6 μήνες, το 50% περίπου δεν θα το επιτύχουν ούτε τους επόμενους 18 μήνες. Γι αυτούς τους λόγους ο ορισμός της υπογονιμότητας έχει αναθεωρηθεί και θεωρείται υπογόνιμο το ζευγάρι που δεν έχει επιτύχει σύλληψη μετά από 12 μήνες, μέχρι την ηλικία των 35 ετών. Σε γυναίκες ηλικίας μεγαλύτερης των 35 ετών το διάστημα είναι 6 μήνες.
Πόσο συχνό είναι το πρόβλημα αυτό;
10% των γυναικών θα δεχτούν ιατρικές υπηρεσίες στα πλαίσια υπογονιμότητας. Είναι γνωστό ότι ο πιο σημαντικός παράγοντας υπογονιμότητας είναι η ηλικία της μητέρας. Η γονιμότητα παραμένει υψηλή σε όλη την δεκαετία των 20-30 και στη συνέχεια ελαττώνεται σταδιακά και ραγδαία μετά τα 37-38 έτη. Η αύξηση της μέσης ηλικίας τεκνοποίησης πιέζει τα ζευγάρια να αναζητήσουν πιο σύντομα συμβουλές για πιθανή υπογονιμότητα. Σήμερα μια γυναίκα αναμένεται πως προσέρχεται μια φορά τον χρόνο ή τουλάχιστον κάθε δύο χρόνια στον γυναικολόγο. Αναμένεται λοιπόν από τον γυναικολόγο να την έχει ενημερώσει για τα θέματα αντισύλληψης και αντίστοιχα όταν πρόκειται να επιχειρήσει την σύλληψη να παρέχει βασικές πληροφορίες σχετικά με την γονιμότητα.
Ποιες είναι οι αιτίες της υπογονιμότητας; Είναι θέμα της γυναίκας;
Οι αιτίες υπογονιμότητας παραμένουν σταθερές τα τελευταία 25 χρόνια. Μια μεγάλη μελέτη της παγκόσμιας οργάνωσης υγείας η γυναικεία υπογονιμότητα ήταν περίπου 35%, η ανδρική υπογονιμότητα περίπου 10% και συνδυασμός περίπου 35% . Από τις υπόλοιπες γυναίκες με ανεξήγητη υπογονιμότητα το μεγαλύτερο ποσοστό πέτυχε κύηση κατά τη διάρκεια της μελέτης και τελικά μόνο 5% έμεινε ανεξήγητη. Η έρευνα αυτή κατέδειξε ότι σε ένα πολύ μεγάλο ποσοστό, σχεδόν στις μισές περιπτώσεις ενέχεται και ο ανδρικός παράγοντας. Βασικός κανόνας στη διερεύνηση του υπογόνιμου ζευγαριού είναι ότι ο άνδρας και η γυναίκα πρέπει να αξιολογούνται ταυτόχρονα.
 Είναι εύκολο να βρεθεί τι φταίει;
Είναι εύκολο να βρεθεί τι φταίει;
Μερικές αιτίες υπογονιμότητας είναι εύκολα αναγνωρίσιμες, όπως η αζωοσπερμία, η αμηνόρροια ή η αμφοτερόπλευρη απόφραξη των σαλπίγγων. Άλλες όπως η ενδομητρίωση ή ο τραχηλικός και ο μητριαίος παράγοντας δεν είναι εύκολο να αναγνωριστούν ως αιτίες. Φαίνεται πως στις περιπτώσεις ανεξήγητης υπογονιμότητας πολλοί παράγοντες που από μόνοι τους δεν επαρκούν να εξηγήσουν την υπογονιμότητα, συνδυαζόμενοι την προκαλούν.
Ποιος πρέπει να εκτιμήσει το υπογόνιμο ζευγάρι, ο γυναικολόγος ή ο ειδικός της υπογονιμότητας;
Γενικά κάθε μαιευτήρας γυναικολόγος πρέπει να γνωρίζει την βασική διερεύνηση του υπογόνιμου ζευγαριού. Ωστόσο μελέτες έδειξαν ότι οι ειδικοί στην υπογονιμότητα απέφυγαν άσκοπες και χρονοβόρες εξετάσεις και ήταν πιο αποτελεσματικοί στην κάλυψη των συναισθηματικών, ενημερωτικών και διαγνωστικών αναγκών των υπογόνιμων ζευγαριών.
Υπάρχει τρόπος να ενισχύσει το ίδιο το ζευγάρι την γονιμότητα του;
Σε κάθε περίπτωση αλλαγές του τρόπου ζωής και των 2 συντρόφων όπως η επιδίωξη φυσιολογικού σωματικού βάρους, διακοπή του καπνίσματος, ελάττωσης της πρόσληψης καφεΐνης και αλκοόλ προτείνονται και για τους 2 συντρόφους αφού έχουν συνδεθεί με έκπτωση της γονιμότητας.
 Πότε πρέπει να ξεκινά ο έλεγχος της υπογονιμότητας;
Πότε πρέπει να ξεκινά ο έλεγχος της υπογονιμότητας;
Επειδή οι μελέτες έχουν δείξει ότι τα ποσοστά σύλληψης ανά μήνα ελαττώνονται σταδιακά και η πλειοψηφία των γόνιμων ζευγαριών με τακτικές επαφές θα επιτύχουν σύλληψη σε 6 μήνες, πολλοί προτείνουν την αρχική διερεύνηση μετά από 6 μήνες. Η προσέγγιση αυτή θεωρείται ότι είναι σωστή οπωσδήποτε σε γυναίκες άνω των 35 ετών. Σε γυναίκες άνω των 40 ετών επειδή η πτώση της αναπαραγωγικής ικανότητας είναι ραγδαία κρίνεται σκόπιμο η διερεύνηση να ξεκινήσει νωρίτερα από τους 6 μήνες. Πολύ σημαντικό είναι να μη ξεχνά κανείς ότι μπορεί να υπάρχουν περισσότεροι του ενός παράγοντες που ελαττώνουν τη γονιμότητα και επομένως ο έλεγχος πρέπει να είναι συστηματικός ακόμη και αν βρεθεί ένας παράγοντας. Η ελάχιστη διερεύνηση περιλαμβάνει:
- Για τον άντρα: εξέταση σπέρματος
- Για την γυναίκα: τεκμηρίωση ωοθυλακιορρηξίας, υστεροσαλπιγγογραφία, μέτρηση FSH και Ε2 την 3η μέρα του κύκλου για αποκλεισμό έκπτωσης της ωοθηκικής λειτουργίας και υπέρηχος των έσω γεννητικών οργάνων.
Κατά περίπτωση πραγματοποιείται λαπαροσκόπηση, υστεροσκόπηση, έλεγχος του θυρεοειδούς και μετρήσεις του αποθέματος των ωοθηκών. Ποσοστά εμβρυομεταφορών που οδήγησαν σε γεννήσεις από ίδια ωάρια και δωρεά ωαρίων (2006). Φαίνεται ότι είναι η γήρανση των ωαρίων και όχι του υπόλοιπου γεννητικού συστήματος που καθορίζει την επιτυχία. Γυναίκες άνω των 40 είχαν σχεδόν τα ίδια ποσοστά επιτυχίας με αυτές κάτω των 30 όταν έλαβαν ωάρια από νέα δότρια.
Πότε πρέπει μια γυναίκα να υποβληθεί οπωσδήποτε σε εξωσωματική;
Οι απόλυτες ενδείξεις είναι οι κλειστές σάλπιγγες και η σοβαρή βλάβη του σπέρματος. Στις υπόλοιπες περιπτώσεις είναι δυνατό να πραγματοποιηθούν 3 κύκλοι με πρόκληση υπερωοθυλακιορρηξίας και σπερματέγχυση.
Ποια είναι τα μειονεκτήματα της εξωσωματικής;
Τα κύρια προβλήματα της εξωσωματικής γονιμοποίησης είναι το υψηλό κόστος, η ανάγκη κάποιων έστω και ασφαλών επεμβάσεων, η αύξηση του ποσοστού των πολύδυμων κυήσεων και πιθανώς μια μικρή αύξηση επιπλοκών της κύησης.